Diagnose og behandling af diastolisk hjertesvigt | Revista Española de Cardiología
INTRODUKTION
Kronisk hjertesvigt (CHF) er det endelige resultat, der er fælles for de fleste hjertesygdomme. Af forskellige årsager – den aldrende befolkning, øget overlevelsesrate blandt patienter med sygdomme som koronar hjertesygdom eller hypertension – er forekomsten af CHF steget. Farmakologisk behandling af hjertesvigt er avanceret, og de fleste kliniske forsøg viser forbedret prognose, men virkningerne af farmakologisk terapi på den generelle population af patienter med CHF har været beskedne, og de høje dødeligheds- og sygdomsniveauer vedvarer.1,2 En mulig forklaring er, at de fleste kliniske forsøg har inkluderet patienter med reduceret venstre ventrikulær ejektionsfraktion (LVEF) (systolisk dysfunktion), mens 30% -50% af patienter med CHF i befolkningsundersøgelser3 og hospitalregistre4,5 har bevaret LVEF. Hos disse patienter er effekten af en række lægemidler, der anvendes i CHF-behandling, først for nylig blevet evalueret. Kronisk hjertesvigt med bevaret systolisk funktion er hyppigere hos ældre patienter og kvinder, 3,6,7, hvilket delvis kan forklare den dårlige prognose. I de senere år har både epidemiologiske og kliniske aspekter af problemet og dets behandling fået stor opmærksomhed, og formålet med denne artikel er at gennemgå vigtige resultater i litteraturen.
KONCEPT
Indledningsvis betegnelsen brugt til at klassificere patienter med hjertesvigt og normal eller næsten normal kontraktilitet var “diastolisk hjertesvigt.” Dette anses dog nu for kontroversielt, og de fleste forfattere foretrækker “hjertesvigt med bevaret systolisk funktion.” I rutinemæssig klinisk praksis repræsenterer begge termer et koncept, der sandsynligvis identificerer de samme patienter, selvom deres patofysiologiske virkelighed kan variere. Diagnose af diastolisk hjertesvigt kræver tilstedeværelse af et klinisk syndrom med CHF sammen med objektiv demonstration af isoleret eller dominerende diastolisk dysfunktion.8 I modsætning hertil diagnosticeres hjertesvigt med bevaret systolisk funktion hos patienter med et klinisk syndrom med CHF og normal eller næsten normal LVEF uden behov for at demonstrere diastolisk abnormitet. I betragtning af de utallige begrænsninger af ikke-invasiv undersøgelse (Doppler-ekkokardiogram, isotopisk ventrikulografi) af diastolisk funktion og den brede vifte af variabler i de parametre, der i øjeblikket bruges til at kvantificere disse (kvantificering af alders-, forspændings- og efterbelastningsrelateret hjertesituation, puls, osv.) synes det mere rimeligt at bruge udtrykket “CHF med bevaret systolisk funktion” uden at insistere på en objektiv demonstration af diastolisk abnormitet. Faktisk viser nogle undersøgelser, at blandt patienter med CHF diagnosticeret i henhold til Framingham-kriterier og LVEF > 50%, der gennemgår en hæmodynamisk undersøgelse og Doppler-ekkokardiogram, præsenterer 92% mindst en diastolisk abnormitet i den hæmodynamiske undersøgelse 94% til stede mindst en diastolisk abnormitet i Doppler, og 100% til stede mindst en diastolisk abnormitet identificeret ved en eller anden af disse metoder.9 Følgelig tjener studiet af diastolisk funktion til at bekræfte diagnosen diastolisk CHF snarere end at fastslå den .
DIAGNOSTISKE KRITERIER
Vi vil nu sammenfatte udviklingen af diastolisk CHF-diagnose. European Society of Cardiology Study Group om diastolisk hjertesvigt foreslog, at tre obligatoriske kriterier, der skulle være til stede samtidigt10: 1) tilstedeværelse af tegn eller symptomer på CHF; 2) tilstedeværelse af normal eller kun let unormal systolisk funktion i venstre ventrikel, og 3) tegn på unormal venstre ventrikulær afslapning, fyldning, diastolisk distensibilitet eller diastolisk stivhed. Disse kriterier har fået deres andel af kritik. For det første mangler klinisk diagnose af CHF (via tegn og symptomer) følsomhed og specificitet, hvilket tilsyneladende gør opfyldelse af Framingham-kriterierne (tabel 1) eller af andre lige så validerede klassifikationer som væsentlige. For det andet har grænsen for “normal” LVEF varieret meget (40% -50%); Den europæiske undersøgelsesgruppe valgte 45%, men det kan diskuteres, at udstødningsfraktion i området 40% -50% kunne betragtes som normal. Desuden kan udstødningsfraktionen variere alt efter, hvornår den bestemmes. F.eks. Ved hjertesvigt sekundært til akut forbigående myokardieiskæmi eller hypertensiv krise kan LVEF, der er bestemt i de første timer, reduceres, men efter 24 timer er det normalt. Undersøgelser viser, at hos patienter med hjertesvigt og ukontrolleret hypertension var forskelle mellem LVEF bestemt i akutafdelingen og LVEF målt efter 72 timer ikke signifikante hos de patienter, der allerede var klinisk stabile.11 Det er således normalt ikke nødvendigt at bestemme LVEF under den indledende dekompensation, da værdier opnået i de følgende dage er pålidelige; den eneste undtagelse fra denne regel kan være hos patienter med akut iskæmi.Den tredje kritik af de europæiske kriterier er relateret til den lave pålidelighed, følsomhed og specificitet ved bestemmelse af abnormiteter i diastolisk funktion, som tidligere nævnt.

Vasan og Levy12 bruger 2 typer kriterier til at klassificere diastolisk CHF-diagnose i 3 kategorier: endelig, sandsynlig og mulig (Tabel 2). Den kliniske anvendelse af disse kriterier er begrænset på grund af deres kompleksitet og det faktum, at begge typer er empiriske og kræver påviselige abnormiteter i diastolisk funktion. Som tidligere nævnt har de fleste forfattere derfor en tendens til at overvinde behovet for at studere diastolisk funktion og definere som diastoliske CHF tilfælde af kliniske kriterier for hjertesvigt og LVEF > 50% eller > 45% 9. Selv i CHF med bevaret systolisk funktionskomponent i CHARM-studierne (Candesartan i hjertesvigt: vurdering af reduktion i dødelighed og sygelighed) blev udkastningsfraktionskriteriet reduceret til 40% .13

DIAGNOSTISKE METODER
Diagnostisk brug af isolerede symptomer og kliniske tegn på hjertesvigt er begrænset og forbedres, når de er grupperet som i Framingham-kriterierne. Pålideligheden af disse tegn og symptomer til at skelne mellem systolisk CHF og diastolisk CHF er dog svag (tabel 3). McDermott et al14 fandt ingen signifikante forskelle i forekomst af symptomer, tegn eller radiologiske data mellem patienter med LVEF 50%. På trods af forventningerne skelner ikke engang radiologiske beviser for kardiomegali mellem tilfælde. På samme måde skelner elektrokardiogrammer ikke mellem CHF med bevaret eller reduceret systolisk funktion, selvom et normalt elektrokardiogram ikke gør diagnosen hjertesvigt usandsynlig. Derfor, når kliniske kriterier indikerer mistanke om hjertesvigt, er det vigtigt at udføre Doppler-ekkokardiografi eller en alternativ undersøgelse af ventrikelfunktion (isotopisk ventrikulografi) for at bestemme ejektionsfraktion med præcision. Desuden giver ekkokardiografi oplysninger om eksistensen af venstre ventrikulær hypertrofi eller ej og kan give indikationer for diastolisk funktion (skønt, som sagt tidligere, er dette ikke vigtigt for diagnosen CHF med bevaret systolisk funktion). Den hæmodynamiske undersøgelse, “guldstandarden” til diagnose af diastolisk CHF, er forbeholdt specifikke tilfælde, eller når andre indikationer findes. I fremtiden kan nye teknikker såsom hjertemagnetisk resonans spille en vigtig rolle i evalueringen af anatomi og hjertefunktion (selvom deres anvendelse i øjeblikket er begrænset på grund af manglende tilgængelighed).

I de senere år er bestemmelse af hjernens natriuretiske peptider (BNP og NT-proBNP ) er blevet meget vigtigt i CHF-diagnose15. Hos patienter med diastolisk dysfunktion er BNP-koncentrationer høje, selvom nogle undersøgelser viser, at peptidniveauer er højere hos patienter med systolisk dysfunktion og patienter med blandet systolisk og diastolisk dysfunktion. BNP-niveauer korrelerer med abnormitet i indeks for diastolisk funktion. Andre undersøgelser indikerer, at diagnostiske BNP-niveauer er ens i diastolisk CHF og systolisk CHF16. For nylig fandt Bay et al17, at en isoleret bestemmelse af NT-proBNP hos patienter med CHF ved indlæggelse kan skelne mellem patienter med LVEF > 40% og
Som konklusion Det ser ud til, at bestemmelse af hjernens natriuretiske peptidniveauer kan spille en vigtig fremtidig rolle i studiet af CHF med bevaret systolisk funktion. Dette evalueres allerede i kliniske forsøg (I-Preserve).
PROGNOSE
Selvom det traditionelt blev antaget, at CHF-prognosen var tæt knyttet til ejektionsfraktion, og at dødeligheden hos patienter med CHF og nedsat systolisk funktion var meget større, har en række nylige undersøgelser stillet spørgsmålstegn ved dette. I den klassiske undersøgelse af Senni var 3 6 års overlevelse ikke signifikant forskellig blandt patienter med CHF og LVEF 50%, og mellem 60% og 70% af alle patienter døde i denne periode. I begge tilfælde var overlevelsen meget lavere end forventet i den almindelige befolkning i samme alder og køn (P18 og af vores egen gruppe5. Varela-Román et al. Fandt, at 5 års dødelighed var 54% hos patienter med systolisk dysfunktion og 44% i patienter med konserveret LVEF (en ikke-signifikant forskel). I vores undersøgelse var 3 års dødelighed 49% hos patienter med CHF og LVEF 45% (P = .19, ikke-signifikant). Tilbagetagelsesraten var også ens for begge grupper (48% og 50 Både Permanyer-Miralda et al19 og vores egen undersøgelse5 fandt ud af, at LVEF ikke er en uafhængig forudsigelse for dødelighed, og at faktorer som alder eller comorbiditet er mere relevante for prognosen.
Alle disse data ser ud til at vise, at prognosen for CHF med bevaret systolisk funktion er lidt mindre ildevarslende end for CHF med nedsat systolisk funktion. Årlig dødelighed hos patienter med diastolisk CHF er 5% -8% mod 10% -15% blandt patienter med systolisk CHF.8 Dødelighed i den almindelige befolkning uden CHF og i en lignende alder er 1% pr. År. Tilstedeværelsen af koronar sygdom, alder og LVEF-afskæringsværdien er vigtige faktorer i prognosen. Når patienter med iskæmisk hjertesygdom er ekskluderet, falder den årlige dødelighed for diastolisk CHF til 2% -3% .20 Hos patienter > 70 år med CHF er dødeligheden meget ens uafhængigt af LVEF .21
Imidlertid har andre undersøgelser fundet dødelighed og tilbagetagelsesrate signifikant større hos patienter med bevaret eller nedsat LVEF.22 I Spanien fandt Martínez-Sellés et al23 for nylig en sammenhæng mellem køn og LVEF med hensyn til prognose . Hos kvinder med CHF varierer overlevelsen ikke med hensyn til LVEF, men den er signifikant lavere hos mænd med LVEF 30%, men bedre hos kvinder, når LVEF er 40% havde en overraskende lav dødelighed, lavere end patienter med LVEF 13 Disse forskelle og den observerede variation i undersøgelserne kan være forbundet med de forskellige kliniske profiler hos patienter, metoder og afskæringsværdier, der anvendes til at bestemme ventrikelfunktion og de forskellige anvendte forskningsdesign.5 Desuden behandles patienter med systolisk CHF normalt med en større procentdel af lægemidler med gunstige prognostiske virkninger, såsom ACE-hæmmere, spironolacton og betablokkere.5,13,18
BEHANDLING
Indtil i dag har kun et randomiseret klinisk forsøg i stor skala overvåget randomiseret sted for at sammenligne lægemiddel versus placebo-administration hos patienter med CHF og bevaret systolisk funktion (den “bevarede” komponent i CHARM-studiet). 13 Dette forsøg sammenlignede effekten af en daglig dosis på 32 mg candesartan versus placebo i 3023 patienter med CHF og LVEF > 40%. Efter en 36,6 måneders gennemsnitlig opfølgning var den primære kombinerede udfaldsincidens (død af kardiovaskulær årsag eller indlæggelse for CHF) ens i begge grupper med en tendens til fordel for candesartan på bekostning af en signifikant reduktion i indlæggelser for CHF (16% ; P = .047). Data for kardiovaskulær dødelighed var meget ens. Den årlige dødelighed og kardiovaskulære hændelsesfrekvenser faldt som nævnt tidligere, og den årlige forekomst af kardiovaskulær død eller indlæggelse for CHF var kun 8,1% i candesartan-gruppen og 9,1% i placebogruppen, hvilket rejser tvivl om anvendelsen af disse resultater på patientpopulationer med større risiko for hændelser.5,18
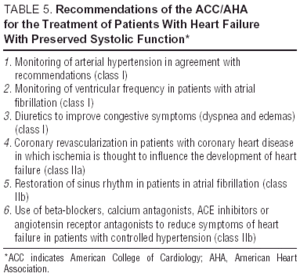
Andre undersøgelser af angiotensinreceptorantagonister (I-Preserve-undersøgelsen af irbesartan), ACE-hæmmere (PEP-CHF-studiet af perindopril) eller betablokkere er i øjeblikket i gang. Antallet af patienter indskrevet og lang opfølgning gør I-Preserve til den vigtigste af disse. Denne undersøgelse sammenligner effektiviteten af en dosis på 300 mg / dag af irbesartan versus placebo hos 3600 patienter med CHF og LVEF > 45% 24. Indtil data fra randomiserede kliniske forsøg er tilgængelige, er behandling af diastolisk CHF eller CHF med bevaret systolisk funktion simpelthen symptomatisk og etiologisk, selvom fordelene ved candesartan i reduktion af genindlæggelser vist i CHARM-studiet13 ikke kan ignoreres. Retningslinjer og generelle mål for diastolisk CHF-behandling fremgår af tabel 4. Europæiske og nordamerikanske retningslinjer for CHF-behandling fokuserer på de principale, der er anført i tabel 5.25,26 Monitorering af blodtryk og ventrikelfrekvens er vigtig, ligesom venstre ventrikulær hypertrofi-regression og monitorering af myokardie iskæmi. Derfor kan de anbefalede lægemidler meget vel være de samme som dem, der administreres til systolisk dysfunktion, selvom de patofysiologiske mål for deres anvendelse er forskellige. Undersøgelser har vist, at betablokkere, calciumantagonister og angiotensinantagonister virker positivt på symptomerne og funktionelle kapacitet hos patienter med diastolisk CHF.27,28 Effekten af digitalis på patienter i sinusrytme er tvivlsom; i tilfælde af iskæmi kan det være negativt og producere overbelastning af calcium under diastol, selvom i DIG-studiet havde patienter med LVEF > 45%, der blev administreret digitalis, færre indlæggelser og færre symptomer end dem, der var ikke27,28. Diuretika er vigtige for at reducere overbelastning og forbedre symptomerne, men de skal bruges med forsigtighed og ved lav dosis for at undgå hypotension og andre symptomer på lavt hjertevolumen. Indikationer for antikoagulation og administration af blodplader er de samme som for patienter med systolisk CHF.26
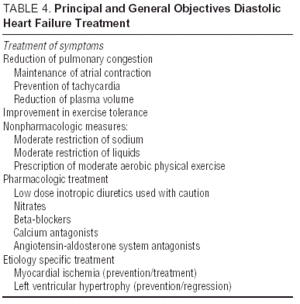
I fravær af nye resultater fra aktuelle kliniske forsøg og følgende retningslinjer (tabel 4 og 5) synes kombinationen af diuretika, “bradicardiserende” antihypertensive lægemidler (beta-blokkere eller calciumantagonister) og angiotensin-antagonister den bedste farmakologiske strategi hos disse patienter med identifikation og korrekt behandling af de underliggende processer (de hyppigste af dem er myokardieiskæmi og hypertension).
Sektion sponsoreret af Laboratorio Dr. Esteve