Diagnose und Therapie bei diastolischer Herzinsuffizienz Revista Española de Cardiología
EINLEITUNG
Chronische Herzinsuffizienz (CHF) ist das Endergebnis, das bei den meisten Herzerkrankungen häufig auftritt. Aus einer Vielzahl von Gründen – der alternden Bevölkerung, einer erhöhten Überlebensrate bei Patienten mit Krankheiten wie koronarer Herzkrankheit oder Bluthochdruck – hat die Prävalenz von CHF zugenommen. Die pharmakologische Behandlung von Herzinsuffizienz hat Fortschritte gemacht und die meisten klinischen Studien zeigen eine verbesserte Prognose, aber die Auswirkungen der pharmakologischen Therapie auf die Allgemeinbevölkerung von Patienten mit CHF waren bescheiden und es bestehen weiterhin hohe Mortalitäts- und Morbiditätsraten.1,2 Eine mögliche Erklärung ist, dass die meisten klinisch sind In Studien wurden Patienten mit reduzierter linksventrikulärer Ejektionsfraktion (LVEF) (systolische Dysfunktion) eingeschlossen, während 30 bis 50% der Patienten mit CHF in Bevölkerungsstudien3 und Krankenhausregistern4,5 LVEF erhalten haben. Bei diesen Patienten wurde die Wirkung einer Reihe von Arzneimitteln, die in der CHF-Therapie verwendet werden, erst kürzlich untersucht. Chronische Herzinsuffizienz mit erhaltener systolischer Funktion tritt bei älteren Patienten und Frauen häufiger auf, 3,6,7, was teilweise die schlechte Prognose erklären kann. In den letzten Jahren haben sowohl epidemiologische als auch klinische Aspekte des Problems und seiner Behandlung viel Aufmerksamkeit erhalten, und das Ziel dieses Papiers ist es, wichtige Ergebnisse in der Literatur zu überprüfen.
KONZEPT
Zunächst Der Begriff, der zur Klassifizierung von Patienten mit Herzinsuffizienz und normaler oder nahezu normaler Kontraktilität verwendet wurde, war „diastolische Herzinsuffizienz“. Dies wird jedoch jetzt als kontrovers angesehen und die meisten Autoren bevorzugen „Herzinsuffizienz mit erhaltener systolischer Funktion“. In der routinemäßigen klinischen Praxis stellen beide Begriffe ein Konzept dar, das wahrscheinlich dieselben Patienten identifiziert, obwohl ihre pathophysiologische Realität unterschiedlich sein kann. Die Diagnose einer diastolischen Herzinsuffizienz erfordert das Vorhandensein eines klinischen CHF-Syndroms zusammen mit dem objektiven Nachweis einer isolierten oder dominanten diastolischen Dysfunktion.8 Im Gegensatz dazu wird bei Patienten mit einem klinischen CHF-Syndrom und normalem oder nahezu normalem Syndrom eine Herzinsuffizienz mit erhaltener systolischer Funktion diagnostiziert LVEF, ohne dass eine diastolische Anomalie nachgewiesen werden muss. Angesichts der unzähligen Einschränkungen der nichtinvasiven Untersuchung (Doppler-Echokardiogramm, Isotopenventrikulographie) der diastolischen Funktion und des breiten Spektrums an Variablen in den Parametern, die derzeit zur Quantifizierung dieser verwendet werden (Quantifizierung der alters-, vorlast- und nachlastbezogenen Herzsituation, Herzfrequenz, usw.) erscheint es vernünftiger, den Begriff „CHF mit erhaltener systolischer Funktion“ zu verwenden, ohne auf einem objektiven Nachweis einer diastolischen Anomalie zu bestehen. Tatsächlich zeigen einige Studien, dass bei Patienten mit CHF, die nach Framingham-Kriterien diagnostiziert wurden, und LVEF > 50%, die sich einer hämodynamischen Studie und einem Doppler-Echokardiogramm unterziehen, 92% mindestens eine diastolische Anomalie in die hämodynamische Studie; 94% weisen mindestens eine diastolische Abnormalität im Doppler auf, und 100% weisen mindestens eine diastolische Abnormalität auf, die durch die eine oder andere dieser Methoden identifiziert wurde.9 Folglich dient die Untersuchung der diastolischen Funktion dazu, die Diagnose eines diastolischen CHF zu bestätigen, anstatt sie festzustellen
DIAGNOSEKRITERIEN
Wir werden nun die Entwicklung der diastolischen CHF-Diagnose zusammenfassen. Die Studiengruppe der Europäischen Gesellschaft für Kardiologie zur diastolischen Herzinsuffizienz schlug drei obligatorische Kriterien vor, die gleichzeitig vorliegen sollten10: 1) Vorhandensein von Anzeichen oder Symptomen von CHF; 2) Vorhandensein einer normalen oder nur leicht abnormalen linksventrikulären systolischen Funktion und 3) Anzeichen einer abnormalen linksventrikulären Relaxation, Füllung, diastolischen Dehnbarkeit oder diastolischen Steifheit. Diese Kriterien haben ihren Anteil an Kritik erhalten. Erstens mangelt es der klinischen Diagnose von CHF (über Anzeichen und Symptome) an Sensitivität und Spezifität, was anscheinend die Erfüllung der Framingham-Kriterien (Tabelle 1) oder derjenigen einer anderen gleichermaßen validierten Klassifikation wesentlich macht. Zweitens hat sich die Grenze für „normale“ LVEF stark verändert (40% -50%); Die Europäische Studiengruppe hat 45% gewählt, aber es ist fraglich, ob eine Auswurffraktion im Bereich von 40% bis 50% als normal angesehen werden kann. Darüber hinaus kann die Auswurffraktion je nach dem, wann sie bestimmt wird, variieren. Beispielsweise kann bei Herzinsuffizienz infolge einer akuten vorübergehenden Myokardischämie oder einer hypertensiven Krise der in den ersten Stunden bestimmte LVEF reduziert werden, ist jedoch nach 24 Stunden normal. Studien zeigen, dass bei Patienten mit Herzinsuffizienz und unkontrolliertem Bluthochdruck die Unterschiede zwischen dem in der Notaufnahme ermittelten LVEF und dem nach 72 Stunden gemessenen LVEF bei Patienten, die bereits klinisch stabil waren, nicht signifikant waren.11 Daher ist es normalerweise nicht unbedingt erforderlich, den LVEF während der Erstuntersuchung zu bestimmen Dekompensation als Werte, die in den folgenden Tagen erhalten werden, sind zuverlässig; Die einzige Ausnahme von dieser Regel kann bei Patienten mit akuter Ischämie sein.Die dritte Kritik an den europäischen Kriterien bezieht sich auf die geringe Zuverlässigkeit, Empfindlichkeit und Spezifität der Bestimmung von Anomalien der diastolischen Funktion, wie bereits erwähnt.

Vasan und Levy12 verwenden zwei Arten von Kriterien, um die diastolische CHF-Diagnose in drei Kategorien einzuteilen: endgültig, wahrscheinlich und möglich (Tabelle 2). Die klinische Anwendung dieser Kriterien ist aufgrund ihrer Komplexität und der Tatsache, dass beide Typen empirisch sind und nachweisbare Abnormalitäten in der diastolischen Funktion erfordern, begrenzt. Wie bereits erwähnt, vermeiden die meisten Autoren daher die Notwendigkeit, die diastolische Funktion zu untersuchen und als diastolische CHF-Fälle klinische Kriterien für Herzinsuffizienz und LVEF > 50% oder > 45% 9. Selbst in der CHF mit erhaltener systolischer Funktionskomponente der CHARM-Studien (Candesartan bei Herzinsuffizienz: Bewertung der Verringerung von Mortalität und Morbidität) wurde das Kriterium der Ejektionsfraktion auf 40% reduziert .13

DIAGNOSEMETHODEN
Diagnostische Verwendung isolierter Symptome Die klinischen Anzeichen einer Herzinsuffizienz sind begrenzt und verbessern sich, wenn sie wie in den Framingham-Kriterien gruppiert werden. Die Zuverlässigkeit dieser Anzeichen und Symptome zur Unterscheidung von systolischem CHF und diastolischem CHF ist jedoch schwach (Tabelle 3). McDermott et al.14 fanden keine signifikanten Unterschiede in der Prävalenz von Symptomen, Anzeichen oder radiologischen Daten zwischen Patienten mit 50% LVEF. Trotz der Erwartungen unterschied nicht einmal der radiologische Nachweis einer Kardiomegalie zwischen den Fällen. In ähnlicher Weise können Elektrokardiogramme nicht zwischen CHF mit erhaltener oder reduzierter systolischer Funktion unterscheiden, obwohl ein normales Elektrokardiogramm die Diagnose einer Herzinsuffizienz unwahrscheinlich macht. Wenn klinische Kriterien auf einen Verdacht auf Herzinsuffizienz hinweisen, ist es daher wichtig, eine Doppler-Echokardiographie oder eine alternative Untersuchung der ventrikulären Funktion (Isotopenventrikulographie) durchzuführen, um die Ejektionsfraktion genau zu bestimmen. Darüber hinaus liefert die Echokardiographie Informationen über das Vorhandensein oder Nichtvorhandensein einer linksventrikulären Hypertrophie und kann Hinweise auf die diastolische Funktion geben (obwohl dies, wie bereits erwähnt, für die Diagnose von CHF mit erhaltener systolischer Funktion nicht wesentlich ist). Die hämodynamische Studie, der „Goldstandard“ für die Diagnose von diastolischem CHF, ist bestimmten Fällen oder anderen Indikationen vorbehalten. In Zukunft könnten neue Techniken wie die kardiale Magnetresonanz eine wichtige Rolle bei der Bewertung der Anatomie und der Herzfunktion spielen (obwohl ihre Verwendung derzeit aufgrund mangelnder Verfügbarkeit begrenzt ist).

In den letzten Jahren wurde die Bestimmung von natriuretischen Peptiden im Gehirn (BNP und NT-proBNP) durchgeführt ) ist in der CHF-Diagnose sehr wichtig geworden15. Bei Patienten mit diastolischer Dysfunktion sind die BNP-Konzentrationen hoch, obwohl einige Studien feststellen, dass die Peptidspiegel bei Patienten mit systolischer Dysfunktion und Patienten mit gemischter systolischer und diastolischer Dysfunktion höher sind. Die BNP-Spiegel korrelieren mit der Abnormalität der diastolischen Funktionsindizes. Andere Studien zeigen, dass die diagnostischen BNP-Spiegel bei diastolischem CHF und systolischem CHF16 ähnlich sind. Kürzlich fanden Bay et al1717, dass eine isolierte Bestimmung von NT-proBNP bei Patienten mit CHF bei Aufnahme zwischen Patienten mit LVEF > 40% und
abschließend unterscheiden kann Es scheint, dass die Bestimmung der natriuretischen Peptidspiegel im Gehirn eine wichtige zukünftige Rolle bei der Untersuchung von CHF mit erhaltener systolischer Funktion spielen könnte. Dies wird bereits in klinischen Studien (I-Preserve) evaluiert.
PROGNOSE
Obwohl traditionell angenommen wurde, dass die CHF-Prognose eng mit der Ejektionsfraktion und der Mortalität bei Patienten mit CHF zusammenhängt und reduzierte systolische Funktion war viel größer, eine Reihe von neueren Studien haben dies in Frage gestellt. In der klassischen Studie von Senni war das 3-Jahres-Überleben bei Patienten mit CHF und LVEF zu 50% nicht signifikant unterschiedlich, und zwischen 60% und 70% aller Patienten starben in diesem Zeitraum. In beiden Fällen war das Überleben in der gleichaltrigen und gleichgeschlechtlichen Allgemeinbevölkerung viel geringer als erwartet (P18 und von unserer eigenen Gruppe5. Varela-Román et al. Fanden, dass die 5-Jahres-Mortalität bei Patienten mit systolischer Dysfunktion 54% und bei Patienten mit systolischer Dysfunktion 44% betrug Patienten mit konserviertem LVEF (ein nicht signifikanter Unterschied). In unserer Studie betrug die 3-Jahres-Mortalität bei Patienten mit CHF und LVEF 45% (P = 0,19, nicht signifikant). Die Rückübernahmeraten waren für beide Gruppen ebenfalls ähnlich (48% und 50%) %) Sowohl Permanyer-Miralda et al. 19 als auch unsere eigene Studie5 stellten fest, dass LVEF kein unabhängiger Prädiktor für die Mortalität ist und dass Faktoren wie Alter oder Komorbidität für die Prognose relevanter sind.
Alle diese Daten scheinen zu zeigen, dass die Prognose von CHF mit erhaltener systolischer Funktion etwas weniger bedrohlich ist als die von CHF mit reduzierter systolischer Funktion. Die jährliche Mortalität von Patienten mit diastolischem CHF beträgt 5 bis 8% gegenüber 10 bis 15% bei Patienten mit systolischem CHF.8 Die Mortalität in der Allgemeinbevölkerung ohne CHF und in einem ähnlichen Alter beträgt 1% pro Jahr. Das Vorhandensein von Koronarerkrankungen, das Alter und der LVEF-Grenzwert sind wichtige Faktoren für die Prognose. Wenn Patienten mit ischämischer Herzkrankheit ausgeschlossen werden, sinkt die jährliche Mortalität für diastolischen CHF auf 2 bis 3% .20 Bei Patienten > 70 Jahre mit CHF ist die Mortalität unabhängig vom LVEF sehr ähnlich .21
Andere Studien haben jedoch festgestellt, dass die Mortalitäts- und Rückübernahmeraten bei Patienten mit konserviertem oder reduziertem LVEF signifikant höher sind.22 In Spanien fanden Martínez-Sellés et al23 kürzlich einen Zusammenhang zwischen Geschlecht und LVEF in Bezug auf die Prognose . Bei Frauen mit CHF variiert das Überleben nicht in Bezug auf LVEF, aber es ist signifikant niedriger bei Männern mit LVEF 30%, aber besser bei Frauen, wenn LVEF 40% beträgt, hatte eine überraschend niedrige Sterblichkeitsrate, niedriger als bei Patienten mit LVEF 13 Diese Unterschiede und Die in den Studien beobachtete Variabilität kann mit den unterschiedlichen klinischen Profilen der Patienten, Methoden und Grenzwerten zur Bestimmung der ventrikulären Funktion und den unterschiedlichen angewandten Forschungsdesigns zusammenhängen.5 Darüber hinaus werden Patienten mit systolischem CHF in der Regel mit einem höheren Prozentsatz von behandelt Arzneimittel mit günstigen prognostischen Wirkungen wie ACE-Hemmer, Spironolacton und Betablocker.5,13,18
BEHANDLUNG
Bisher hat nur eine groß angelegte überwachte randomisierte klinische Studie durchgeführt wurde durchgeführt, um die Verabreichung von Arzneimitteln mit der Verabreichung von Placebo bei Patienten mit CHF und erhaltener systolischer Funktion (der „konservierten“ Komponente der CHARM-Studie) zu vergleichen.13 In dieser Studie wurde die Wirksamkeit einer täglichen Dosis von 32 mg Candesartan mit einer Placebo-Dosis verglichen 3023 Patienten mit CHF und LVEF > 40%. Nach einer mittleren Nachbeobachtungszeit von 36,6 Monaten war die Inzidenz des primären kombinierten Ergebnisses (Tod durch kardiovaskuläre Ursache oder Aufnahme von CHF) in beiden Gruppen ähnlich, wobei eine Tendenz zugunsten von Candesartan auf Kosten einer signifikanten Verringerung der Aufnahme von CHF (16%) bestand. ; P = 0,047). Die Daten zur kardiovaskulären Mortalität waren sehr ähnlich. Wie bereits erwähnt, sanken die jährlichen Sterblichkeits- und kardiovaskulären Ereignisraten, und die jährliche Inzidenz von kardiovaskulärem Tod oder Aufnahme von CHF betrug in der Candesartan-Gruppe nur 8,1% und in der Placebo-Gruppe 9,1%, was Zweifel an der Anwendbarkeit dieser Ergebnisse auf Patientenpopulationen aufkommen lässt mit einem höheren Risiko für Ereignisse.5,18
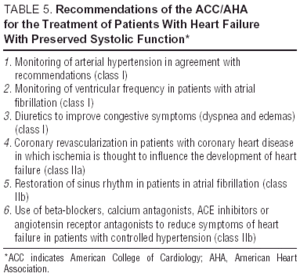
Andere Studien zu Angiotensinrezeptorantagonisten (I-Preserve-Studie zu Irbesartan), ACE-Hemmern (PEP-CHF-Studie zu Perindopril) oder Betablockern sind derzeit im Gange. Die Anzahl der eingeschlossenen Patienten und die lange Nachbeobachtungszeit machen I-Preserve zum wichtigsten davon. Diese Studie vergleicht die Wirksamkeit einer Dosis von 300 mg / Tag Irbesartan mit einem Placebo bei 3600 Patienten mit CHF und LVEF > 45% 24. Bis Daten aus randomisierten klinischen Studien vorliegen, ist die Behandlung von diastolischem CHF oder CHF mit erhaltener systolischer Funktion einfach symptomatisch und ätiologisch, obwohl die Vorteile von Candesartan bei der Reduzierung von Rückübernahmen, die in der CHARM-Studie gezeigt wurden13, nicht ignoriert werden können. Richtlinien und allgemeine Ziele der diastolischen CHF-Behandlung sind in Tabelle 4 aufgeführt. Die europäischen und nordamerikanischen Richtlinien zur CHF-Behandlung konzentrieren sich auf die in Tabelle 5.25,26 aufgeführten Prinzipien. Die Überwachung des Blutdrucks und der ventrikulären Frequenz ist ebenso wichtig wie die Regression der linksventrikulären Hypertrophie und die Überwachung des Myokards Ischämie. Folglich können die empfohlenen Arzneimittel dieselben sein wie diejenigen, die bei systolischer Dysfunktion verabreicht werden, obwohl sich die pathophysiologischen Ziele ihrer Anwendung unterscheiden. Studien haben gezeigt, dass Betablocker, Calciumantagonisten und Angiotensinantagonisten die Symptome und die Funktionsfähigkeit von Patienten mit diastolischem CHF positiv beeinflussen.27,28 Die Wirkung von Digitalis auf Patienten im Sinusrhythmus ist zweifelhaft; In Fällen von Ischämie kann es negativ sein und während der Diastole eine Kalziumüberladung hervorrufen, obwohl in der DIG-Studie Patienten mit 45% LVEF >, denen Digitalis verabreicht wurde, weniger Aufnahmen und weniger Symptome hatten als diejenigen, die waren nicht 27,28. Diuretika sind wichtig, um Stauungen zu reduzieren und die Symptome zu verbessern. Sie müssen jedoch mit Vorsicht und in niedriger Dosierung angewendet werden, um Hypotonie und andere Symptome eines niedrigen Herzzeitvolumens zu vermeiden. Die Indikationen zur Antikoagulation und Verabreichung von Thrombozytenaggregationshemmern sind dieselben wie bei Patienten mit systolischem CHF.26
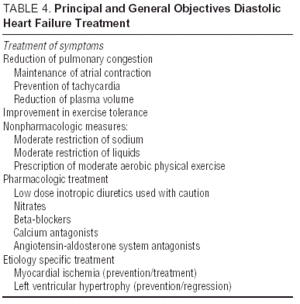
In der Das Fehlen neuer Ergebnisse aus aktuellen klinischen Studien und die Befolgung der Richtlinien (Tabellen 4 und 5), die Kombination von Diuretika, „bradikardisierenden“ blutdrucksenkenden Arzneimitteln (Betablockern oder Calciumantagonisten) und Angiotensinantagonisten, scheint bei diesen Patienten die beste pharmakologische Strategie zu sein26-28 zusammen mit der Identifizierung und korrekten Behandlung der zugrunde liegenden Prozesse (die häufigsten sind Myokardischämie und Bluthochdruck).
Abschnitt gesponsert von Laboratorio Dr. Esteve