Diastolisen sydämen vajaatoiminnan diagnoosi ja hoito Revista Española de Cardiología
JOHDANTO
Krooninen sydämen vajaatoiminta (CHF) on lopputulos, joka on yhteinen useimmille sydänsairauksille. Monista syistä – ikääntyvä väestö, lisääntynyt eloonjäämisaste potilailla, joilla on sairauksia, kuten sepelvaltimotauti tai verenpainetauti, – CHF: n esiintyvyys on lisääntynyt. Sydämen vajaatoiminnan farmakologinen hoito on edennyt, ja useimmissa kliinisissä tutkimuksissa ennuste on parantunut, mutta farmakologisen hoidon vaikutukset CHF-potilaiden yleiseen populaatioon ovat olleet vaatimattomia ja korkea kuolleisuus- ja sairastuvuusaste on edelleen voimassa. tutkimuksiin on osallistunut potilaita, joilla on pienentynyt vasemman kammion ejektiofraktio (LVEF) (systolinen toimintahäiriö), kun taas väestötutkimuksissa3 ja sairaalarekistereissä4,5 potilaista, joilla on CHF, on säilynyt LVEF. Näillä potilailla useiden CHF-hoidossa käytettyjen lääkkeiden vaikutusta on arvioitu vasta äskettäin. Krooninen sydämen vajaatoiminta, jolla on systolinen toiminta, on yleisempää iäkkäillä potilailla ja naisilla, 3,6,7, mikä saattaa osittain selittää huonon ennusteen. Viime vuosina ongelman epidemiologiset ja kliiniset näkökohdat ja sen hoito ovat saaneet paljon huomiota, ja tämän artikkelin tarkoituksena on tarkastella tärkeimpiä tuloksia kirjallisuudessa.
KÄSITE
Alun perin , termi, jota käytettiin sydämen vajaatoimintaa sairastavien potilaiden luokittelemiseen ja normaali tai lähes normaali supistuvuus, oli ”diastolinen sydämen vajaatoiminta”. Tätä pidetään kuitenkin nyt kiistanalaisena ja useimmat kirjoittajat suosivat ”sydämen vajaatoimintaa, jolla on säilynyt systolinen toiminta”. Rutiininomaisessa kliinisessä käytännössä molemmat termit edustavat konseptia, joka todennäköisesti identifioi samat potilaat, vaikka heidän patofysiologinen todellisuus voikin olla erilainen. Diastolisen sydämen vajaatoiminnan diagnoosi vaatii CHF: n kliinisen oireyhtymän läsnäolon sekä eristetyn tai hallitsevan diastolisen toimintahäiriön objektiivisen osoittamisen.8 Sitä vastoin sydämen vajaatoiminta, jolla on systolinen toiminta, diagnosoidaan potilailla, joilla on CHF: n kliininen oireyhtymä ja normaali tai lähes normaali LVEF ilman tarvetta osoittaa diastolista poikkeavuutta. Ottaen huomioon diastolisen toiminnan ei-invasiivisen tutkimuksen (Doppler-ekokardiogrammi, isotooppiventrikografia) lukemattomat rajoitukset ja näiden muuttujien määrittelemiseen nykyisin käytetyissä parametreissa (ikään, esikuormitukseen ja jälkikuormitukseen liittyvän sydämen tilanteen, sykkeen, jne.), näyttää järkevämmältä käyttää termiä ”CHF, jolla on säilynyt systolinen toiminta”, vaatimatta diastolisen poikkeavuuden objektiivista osoittamista. Jotkut tutkimukset osoittavat, että potilailla, joilla on CHF diagnosoitu Framinghamin kriteerien ja LVEF > 50%: lla hemodynaamisesta tutkimuksesta ja Doppler-ekokardiogrammista, 92%: lla potilaista on vähintään yksi diastolinen poikkeavuus hemodynaaminen tutkimus; 94%: lla on vähintään yksi diastolinen poikkeama Dopplerissa ja 100%: lla vähintään yksi diastolinen poikkeavuus, joka on tunnistettu jollakin näistä menetelmistä.9 Tämän vuoksi diastolisen toiminnan tutkimus vahvistaa diastolisen CHF: n diagnoosin sen sijaan, että se vahvistaisi sen .
DIAGNOSTISET KRITEERIT
Seuraavassa esitetään yhteenveto diastolisen CHF-diagnoosin evoluutiosta. Euroopan diabeettisen sydämen vajaatoiminnan seurantaryhmä ehdotti, että 3 pakollista kriteeriä, joiden tulisi olla läsnä samanaikaisesti10: 1) sydämen vajaatoiminnan merkkien tai oireiden esiintyminen; 2) normaalin tai vain lievän epänormaalin vasemman kammion systolisen toiminnan esiintyminen ja 3) todisteet epänormaalista vasemman kammion rentoutumisesta, täyttymisestä, diastolisesta himmenemisestä tai diastolisesta jäykkyydestä. Nämä kriteerit ovat saaneet osansa kritiikistä. Ensinnäkin CHF: n kliinisestä diagnoosista (oireiden kautta) puuttuu herkkyys ja spesifisyys, mikä ilmeisesti tekee Framinghamin kriteerien (taulukko 1) tai minkä tahansa muun yhtä validoidun luokituksen täyttämisen välttämättömäksi. Toiseksi ”normaalin” LVEF: n raja on vaihdellut suuresti (40-50%); Eurooppalainen tutkimusryhmä valitsi 45%, mutta voidaan väittää, että 40–50%: n ejektiofraktiota voidaan pitää normaalina. Lisäksi ejektiofraktio voi vaihdella sen mukaan, milloin se määritetään. Esimerkiksi sydämen vajaatoiminnassa, joka johtuu akuutista ohimenevästä sydänlihaksen iskemiasta tai hypertensiivisestä kriisistä, ensimmäisten tuntien aikana määritettyä LVEF: ää voidaan vähentää, mutta 24 tunnissa se on normaalia. Tutkimukset osoittavat, että potilailla, joilla on sydämen vajaatoiminta ja hallitsematon verenpainetauti, hätäosastolla määritetyn LVEF: n ja 72 tunnin kohdalla mitatun LVEF: n erot eivät olleet merkittäviä potilailla, jotka olivat jo kliinisesti stabiileja. dekompensointi seuraavina päivinä saatuina arvoina on luotettava; ainoa poikkeus tästä säännöstä voi olla potilaille, joilla on akuutti iskemia.Kolmas kritiikki eurooppalaisille kriteereille liittyy diastolisen toiminnan poikkeavuuksien määrittämisen heikkoon luotettavuuteen, herkkyyteen ja spesifisyyteen, kuten aiemmin mainittiin.

Vasan ja Levy12 luokittelevat diastolisen CHF-diagnoosin kahteen tyyppiin: lopulliseen, todennäköiseen ja mahdolliseen (Taulukko 2). Näiden kriteerien kliininen soveltaminen on rajallista johtuen niiden monimutkaisuudesta ja siitä, että molemmat tyypit ovat empiirisiä ja vaativat todistettavia poikkeavuuksia diastolisessa toiminnassa. Niinpä, kuten aiemmin mainittiin, useimmat kirjoittajat pyrkivät nyt välttämään tarpeen tutkia diastolista toimintaa ja määritellä diastolisena sydämen vajaatoimintatapauksena sydämen vajaatoiminnan kliiniset kriteerit ja LVEF > 50% tai > 45% 9. Jopa CHARM-tutkimuksessa, jossa systolinen toimintakomponentti oli säilynyt, CHJ-tutkimuksissa (Candesartan in Heart Failes: Assessment of Reduction in Mortality and Morbidity), ejektiofraktion kriteeri laskettiin 40 prosenttiin. 13

DIAGNOSTISET MENETELMÄT
Eristettyjen oireiden diagnostiikkakäyttö ja sydämen vajaatoiminnan kliiniset oireet ovat rajalliset ja paranevat, kun ne ryhmitellään kuten Framinghamin kriteereissä. Näiden merkkien ja oireiden luotettavuus systolisen CHF: n ja diastolisen CHF: n erottamiseksi on kuitenkin heikko (taulukko 3). McDermott et al. 14 ei löytänyt merkittäviä eroja oireiden, merkkien tai radiologisten tietojen esiintyvyydessä 50%: n LVEF-potilaiden välillä. Odotuksista huolimatta edes radiologiset todisteet kardiomegaliasta eivät erottaneet tapauksia. Vastaavasti elektrokardiogrammissa ei voida erottaa toissijaista sydämen vajaatoimintaa, jos systolinen toiminta on säilynyt tai heikentynyt, vaikka normaali elektrokardiogrammi tekee sydämen vajaatoiminnan diagnosoinnista epätodennäköistä. Siksi, kun kliiniset kriteerit viittaavat epäiltyyn sydämen vajaatoimintaan, on välttämätöntä suorittaa Doppler-ekokardiografia tai vaihtoehtoinen kammiotoimintatutkimus (isotooppiventrikografia) ejektiofraktion määrittämiseksi tarkasti. Lisäksi ekokardiografia antaa tietoa vasemman kammion hypertrofian olemassaolosta tai puuttumisesta ja voi antaa viitteitä diastolisesta toiminnasta (vaikka, kuten aiemmin mainittiin, tämä ei ole välttämätöntä CHF: n diagnosoimiseksi, kun systolinen toiminta on säilynyt). Hemodynaaminen tutkimus, ”kultastandardi” diastolisen CHF: n diagnosoimiseksi, on varattu erityistapauksiin tai silloin, kun muita indikaatioita on olemassa. Tulevaisuudessa uusilla tekniikoilla, kuten sydämen magneettikuvalla, voi olla tärkeä rooli anatomian ja sydämen toiminnan arvioinnissa (vaikka niiden käyttö on tällä hetkellä rajoitettua saatavuuden puutteen vuoksi).

Viime vuosina aivojen natriureettisten peptidien (BNP ja NT-proBNP) määritys ) on tullut erittäin tärkeä CHF-diagnoosissa15. Diastolista toimintahäiriötä sairastavilla potilailla BNP-pitoisuudet ovat korkeat, vaikka joissakin tutkimuksissa havaitaan, että peptiditasot ovat korkeammat potilailla, joilla on systolinen toimintahäiriö, ja potilailla, joilla on sekoitettu systolinen ja diastolinen toimintahäiriö. BNP: n tasot korreloivat diastolisen toiminnan indeksien poikkeavuuden kanssa. Muut tutkimukset osoittavat, että diagnostiset BNP-tasot ovat samanlaisia diastolisen CHF: n ja systolisen CHF16: n kohdalla. Äskettäin Bay et ai. 17 havaitsi, että NT-proBNP: n eristetty määritys potilailla, joilla on CHF potilailla, voi erottaa toisistaan potilaat, joilla on LVEF > 40% ja
Yhteenvetona , näyttää siltä, että aivojen natriureettisten peptiditasojen määrittämisellä voi olla tärkeä tulevaisuuden rooli systolisen toiminnan säilyttäneen CHF: n tutkimuksessa. Tätä arvioidaan jo kliinisissä tutkimuksissa (I-Säilytä).
PROGNOOSI
Vaikka perinteisesti ajateltiin, että CHF-ennuste liittyi läheisesti ejektiofraktioon ja että CHF-potilaiden kuolleisuus ja alentunut systolinen toiminta oli paljon suurempi, useat tuoreet tutkimukset ovat kyseenalaistaneet tämän. Sennin klassisessa tutkimuksessa 36 vuoden eloonjääminen ei ollut merkitsevää eroa potilailla, joilla CHF ja LVEF oli 50%, ja 60-70% kaikista potilaista kuoli tällä jaksolla. Kummassakin tapauksessa eloonjääminen oli paljon pienempi kuin odotettiin samanikäisillä ja saman sukupuolisilla väestöryhmillä (P18 ja oma ryhmä 5. Varela-Román et al. Havaitsi, että 5 vuoden kuolleisuus oli 54% systolista toimintahäiriötä sairastavilla potilailla ja 44% potilailla, joilla LVEF on säilynyt (merkityksetön ero) .Tutkimuksessamme 3 vuoden kuolleisuus oli 49% CHF-potilailla ja LVEF 45% (P = 0,19, merkityksetön) .Takaisinpalautumisaste oli myös samanlainen molemmissa ryhmissä (48% ja 50 Sekä Permanyer-Miralda ym .19 että omassa tutkimuksessamme5 havaittiin, että LVEF ei ole itsenäinen ennuste kuolleisuudelle ja että tekijät, kuten ikä tai komorbiditeetti, ovat merkityksellisempiä ennusteessa.
Kaikki nämä tiedot näyttävät osoittavan, että CHF: n ennuste säilyneellä systolisella toiminnalla on hieman vähemmän pahaenteinen kuin heikentyneen systolisen toiminnan CHF: n ennuste. Diastolista sydämen vajaatoimintaa sairastavien potilaiden vuotuinen kuolleisuus on 5% -8% verrattuna 10% -15%: iin systolista CHF: ää sairastavilla potilailla. 8 Kuolleisuus yleisessä väestössä, jolla ei ole CHF: ää, ja vastaavanikäinen on 1% vuodessa. Sepelvaltimotauti, ikä ja LVEF-raja-arvo ovat tärkeitä tekijöitä ennusteessa. Kun iskeemistä sydänsairautta sairastavat potilaat suljetaan pois, diastolisen sydämen vajaatoiminnan vuotuinen kuolleisuus putoaa 2% -3%: iin. 20 70-vuotiailla CHF-potilailla > 70-vuotiailla potilailla kuolleisuus on hyvin samanlainen riippumatta LVEF .21
Muiden tutkimusten mukaan kuolleisuus ja takaisinottoprosentit ovat kuitenkin huomattavasti suuremmat potilailla, joilla LVEF on säilynyt tai alentunut. 22 Espanjassa Martínez-Sellés ym. . Naisilla, joilla on CHF, eloonjääminen ei vaihtele LVEF: n suhteen, mutta se on huomattavasti pienempi miehillä, joiden LVEF on 30%, mutta parempi naisilla, joilla LVEF on 40%, kuolleisuus oli yllättävän alhainen, matalampi kuin LVEF-potilailla. 13 Nämä erot ja tutkimuksissa havaittu vaihtelu voi liittyä potilaiden erilaisiin kliinisiin profiileihin, kammiotoiminnan määrittämiseen käytettyihin menetelmiin ja raja-arvoihin sekä sovellettuihin erilaisiin tutkimusmalleihin.5 Lisäksi systolista kardiovaskulaarista potilasta hoidetaan yleensä suuremmalla osalla potilaista lääkkeet, joilla on suotuisat ennustevaikutukset, kuten ACE: n estäjät, spironolaktoni ja beetasalpaajat. 5,13,18
Hoito
Tähän mennessä vain yksi laajamittainen seurattu satunnaistettu kliininen tutkimus verrattiin lääkeainetta lumelääkkeeseen potilailla, joilla oli CHF ja joilla säilyi systolinen toiminta (CHARM-tutkimuksen ”säilytetty” komponentti) .13 Tässä tutkimuksessa verrattiin päivittäisen 32 mg: n kandesartaaniannoksen tehoa lumelääkkeeseen 3023 potilasta, joilla oli CHF ja LVEF > 40%. 36,6 kuukauden keskimääräisen seurannan jälkeen ensisijainen yhdistetty lopputulos (sydän- ja verisuonitautien aiheuttama kuolema tai sydäninfarktiin pääsy) oli samanlainen molemmissa ryhmissä, ja tendenssi kannesartaanin suosimiseksi kustannuksella, joka johtuu merkittävän CHF-potilaiden määrän vähenemisestä (16%) ; P = .047). Tiedot sydän- ja verisuonikuolleisuudesta olivat hyvin samanlaisia. Vuotuinen kuolleisuus ja sydän- ja verisuonitapahtumat laskivat, kuten aiemmin mainittiin, ja sydän- ja verisuonikuolemien tai CHF-potilaiden vuotuinen esiintyvyys oli vain 8,1% kandesartaaniryhmässä ja 9,1% lumelääkeryhmässä, mikä herättää epäilyksiä näiden tulosten sovellettavuudesta potilasryhmiin 5,18
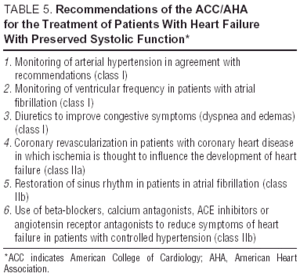
Muut tutkimukset angiotensiinireseptorin antagonisteista (irbesartaanin I-Preserve -tutkimus), ACE: n estäjät (perindopriilin PEP-CHF -tutkimus) tai beetasalpaajat ovat parhaillaan käynnissä. Ilmoitettujen potilaiden määrä ja pitkä seuranta tekevät I-Säilytä tärkeimmän näistä. Tässä tutkimuksessa verrataan irbesartaanin 300 mg / vrk annoksen tehoa lumelääkkeeseen 3600 potilaalla, joilla oli CHF ja LVEF > 45% 24. Kunnes satunnaistettujen kliinisten tutkimusten tiedot ovat saatavilla, diastolisen CHF: n tai CHF: n hoito systolisella toiminnalla säilynyt on yksinkertaisesti oireenmukaista ja etiologista, vaikka kandesartaanin etuja CHARM-tutkimuksen13 osoittamien takaisinottojen vähentämisessä ei voida sivuuttaa. Diastolisen CHF-hoidon ohjeet ja yleiset tavoitteet näkyvät taulukossa 4. Euroopan ja Pohjois-Amerikan CHF-hoitoa koskevat ohjeet keskittyvät taulukossa 5.25 esitettyihin pääperiaatteisiin. 26 Verenpaineen ja kammiotiheyden seuranta on tärkeää, samoin kuin vasemman kammion hypertrofian regressio ja sydänlihaksen seuranta. iskemia. Näin ollen suositellut lääkkeet voivat hyvinkin olla samat kuin systolisen toimintahäiriön yhteydessä annettavat lääkkeet, vaikka niiden käytön patofysiologiset tavoitteet poikkeavat toisistaan. Tutkimukset ovat osoittaneet, että beetasalpaajat, kalsiumantagonistit ja angiotensiiniantagonistit vaikuttavat positiivisesti diastolista CHF: ää sairastavien potilaiden oireisiin ja toimintakykyyn. 27,28 Digitaliksen vaikutus sinusrytmipotilaisiin on epäilyttävä; iskemiatapauksissa se voi olla negatiivinen ja aiheuttaa kalsiumin ylikuormitusta diastolin aikana, vaikka DIG-tutkimuksessa LVEF > 45%: lla potilaista, joille annettiin digitalis, oli vähemmän potilaita ja vähemmän oireita kuin eivät olleet 27,28. Diureetit ovat tärkeitä ruuhkien vähentämiseksi ja oireiden parantamiseksi, mutta niitä on käytettävä varoen ja pieninä annoksina, jotta vältetään hypotensio ja muut alhaisen sydämen tehon oireet. Käyttöaiheet antikoagulaatiosta ja verihiutaleiden vastaisten aineiden antamisesta ovat samat kuin potilailla, joilla on systolinen CHF.26
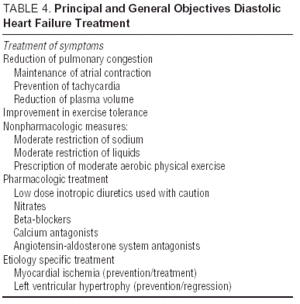
uusien tulosten puuttuminen nykyisistä kliinisistä tutkimuksista ja ohjeiden noudattamisesta (taulukot 4 ja 5), diureettien, ”bradikardisoivien” verenpainelääkkeiden (beetasalpaajat tai kalsiuminestäjät) ja angiotensiiniantagonistien yhdistelmä näyttää olevan paras farmakologinen strategia näillä potilailla26-28 yhdessä taustalla olevien prosessien (joista yleisimmät ovat sydänlihasiskemia ja hypertensio) tunnistaminen ja oikea hoito.
Osa sponsoroi Laboratorio Dr Esteve